記者 林冠丞、邵惟平、周佩宇/採訪報導
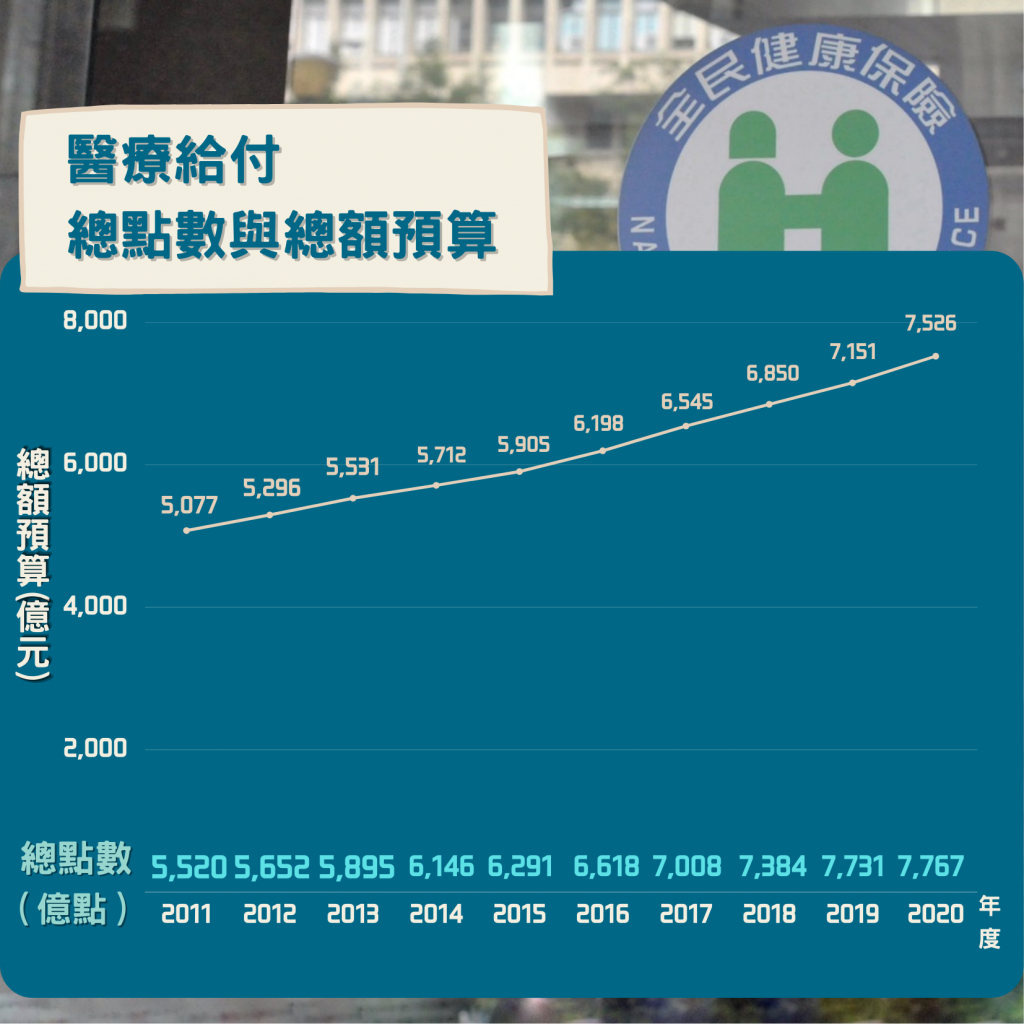
根據衛生福利部中央健康保險署統計,全民健康保險有高達九成以上的滿意度,但在全體國民都有同等就醫權利的主張下,卻容易導致民眾濫用醫療資源的疑慮,政府則檢討健保總額支付制度來因應醫療費用的擴張,不料此舉造成醫界反彈。2022年的健保總額預算將首次突破新台幣8000億,未來恐成台灣沉重的支出負擔,引起社會高度關注。
支出上限 共同協商
健保署醫療管理組專門委員劉林義指出,健保可概括為給付、自付差額、不給付三個區塊,各醫療項目有對應的點數,若在健保規定之給付範圍內,醫療機構可依據該年度協商的點值比率兌換新台幣,並以1點1元為支付基準。他也解釋1995年健保開辦時,是根據就醫人數逐件計費的論量計酬制,間接導致醫療院所過量服務,造成健保支出連年上升,為了解決問題,政府依循全民健康保險法導入總額支付制度。
劉林義補充,每年的總額額度都是由全民健康保險會與各醫療院所代表共同協商,預先以醫療成本與服務量的成長,規劃出隔年的費用,並採用支出上限(浮動點值)制度,該年度若超過總額上限,除了受保障的項目維持1點1元外,其餘項目在申報健保點數時將會不足1元。
台大醫院急診醫學部主治醫師顏瑞昇認為,醫院總額算是被迫進場,因為總額支付制度採取支出上限制,能分配到的預算有限。台灣社區醫院協會理事長朱益宏同樣強調,醫院總額實施的第一年,1點的點值就不足1元,虧損的金額都由醫院自行吸收,雖然政府在設計總額時,規劃了許多配套措施,但很多方案都不適用實際情況,規模最龐大的醫院總額自然會適應不良。

制度調整 癥結未解
朱益宏表示,2004年地區醫院醫師抗議總額制度,當時政府希望藉由健保總額將醫院轉型成提供住院服務為主,但適逢嚴重急性呼吸道症候群(SARS)疫情結束,就醫人口反彈導致點值過低,且大部分保障1點1元的項目多是醫學中心受惠,造成地區醫院醫師實際拿到的金額與服務量不成正比。
台北市醫師職業公會理事長陳宥任則表示,總額支付制度實施20多年,醫院總額的點值平均維持在0.8~0.9上下。他也坦言總額協商並不會解決健保的根本問題,只是讓總額支付制度變得較為可行而已,總額支付制度的確使得過量看診的現象減少,有效控制醫療支出,但醫療浪費並沒有因此根除,且醫療院所也因法律規定和社會責任,不能像國外一樣停止醫療服務。

專業審查 強化管制
劉林義提及,現行總額支付制度的點值仍存在檢討空間,不可忽略的是,總額支付制度保障相對弱勢的醫療院所有基本的收入底限,且總額額度是交給專業醫療協會審查與管理。在雙方彼此尊重的環境下,協商每一季的總額分配,並不會強行通關。
顏瑞昇則呼籲,總額支付制度不僅要管控醫療端,更要管制需求面,未來隨著人口老化與醫療器材引進,健保支出只會愈加上升,一昧限縮總額大餅只是治標不治本的做法,也阻礙健保長久發展。

落實分級醫療 破除看病迷思
劉林義指出,衛福部將醫療院所分為醫學中心、區域醫院、地區醫院和基層診所,各級醫院被賦予的任務都不相同,醫學中心主要治療急重症病患,基層醫院則處理輕症患者和提供例行檢查。劉林義說:「分級醫療目的是導引醫院的病人到診所看病,促進醫療體系的效率。」
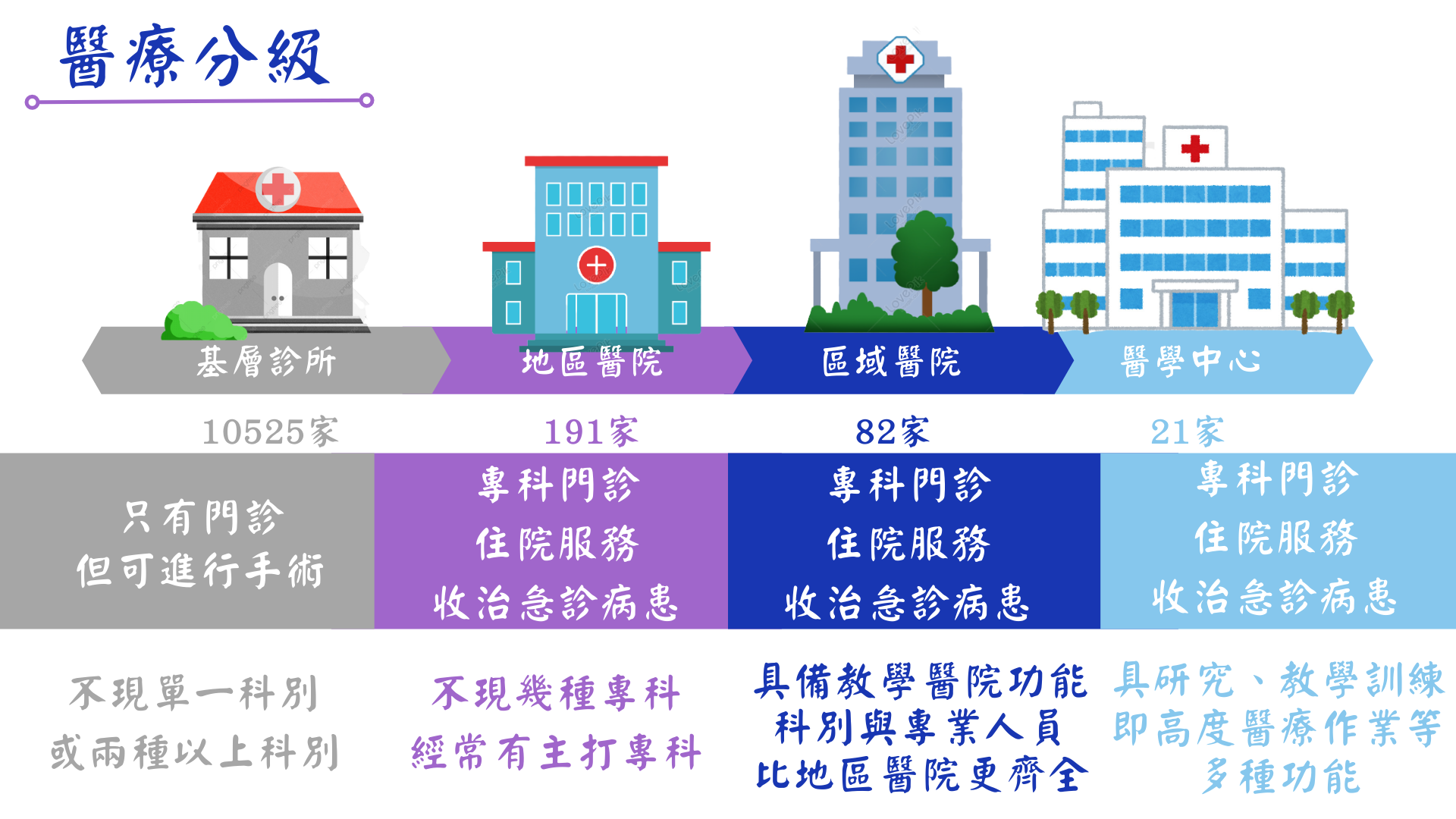
顏瑞昇解釋,醫院進行治療的成本大概是五千元,健保制度之下民眾只需要負擔基本的診察及掛號費。陳宥任表示,醫院的醫療成本一定較診所高,實施醫療分級能節省醫療支出,以穩定總額制度,若不推動分級醫療,醫學中心規模的一級化將壓迫基層醫院的生存,總額制度就會不穩定。
顏瑞昇坦言,很多病患其實不用到醫學中心就醫,頻繁的就醫將嚴重浪費醫療資源。由於台灣交通便利、醫療可近性高,加上過去診所時常誤診的負面印象導致民眾偏好到醫學中心接受一步到位的治療,是台灣無法落實分級醫療的原因。對此,眼科診所醫師凌瑞中點出,健保署在2018年規定區域醫院以上的門診量每年須減少2%,若不對病人端進行規範,分級醫療還是無法落實。
台灣醫學中心協會秘書長廖述朗提及,美國醫療可近性低,民眾只能選擇到地區醫院就醫,在完善的家醫制度下,由自己的家庭醫師判斷是否需轉診給專科醫師做進一步治療。顏瑞昇表示,過去一直在宣導正確的就醫觀念,但效果有限,若能參考美國「醫療諮詢電話」,類似我國的1922諮詢專線,讓民眾在就診前接收就醫指示,或許是可行之道。

疫情肆虐 夾縫求生
小兒科診所醫師阮春閔表示,新冠肺炎(COVID-19)疫情後的就醫數量銳減至過去同時期的30%左右,除了增加視訊看診項目,更需請診所同仁先使用勞保特休。同時他也強調,遠距醫療對小兒科幫助甚微,即便一天虧損約八千至一萬元,為保障員工不減薪,他並不考慮減少門診。
眼科診所醫師凌瑞中也坦言,診所老闆肩負的不只有個人收入方面的問題,員工的生計也在考量範圍內,雖然對新冠肺炎的病毒傳染也有恐懼,還是得持續營業,唯一能做的就是加強防護,共體時艱撐過疫情寒冬。
廖述朗認為,新冠肺炎的防疫設備的支出還是由醫療院所自行吸收,政府真正的補助是篩驗、設立專責病房以及打疫苗的費用。阮春閔直言,以健保署劃分為中區的小兒科診所而言,目前只有收到兩筆針對感染科和獎勵開診時數達標的防疫獎金,其他補助項目仍尚未領到。他更進一步補充,雖然政府有提供診所醫師替民眾接種疫苗的補助,但實際上卻比看單一門診收入來得少,只是接種疫苗的人數龐大,以量補價的方式成為許多診所醫師採行的生存之道。
劉林義強調,總額支付制度在疫情期間,反而成為醫師薪水的基本保障,若是採用總額支付制度實施前的論量計酬制,診所恐血本無歸。陳宥任也表示,總額制度強調穩定,雖抑制成長,但也保證最少的收入,即便因疫情導致就醫人口減少,健保署還是會平均分配總額額度給醫療院所,這筆預算也成為醫界的及時雨。

延伸閱讀:



